di Carmelo Petraglia
La sanità è per ovvi motivi al centro del confronto pubblico da quando la pandemia ha stravolto le società e le economie di mezzo mondo.
Molto si è detto delle carenze con le quali i sistemi sanitari nazionali di molti Paesi hanno affrontato l’emergenza e un interrogativo è rimasto (e probabilmente resterà a lungo) inevaso: avremmo potuto farci trovare più preparati a fronteggiare lo shock da Covid-19?
Quale che sia la risposta a questo interrogativo il consenso è pressoché unanime sulle scelte da compiere per la ripartenza: le politiche di rilancio degli investimenti pubblici dovranno accordare la massima priorità alla sanità pubblica.
Il nostro Paese riveste un ruolo paradigmatico sia con riferimento all’interrogativo rimasto inevaso, sia per le scelte da compiere per la “ricostruzione”. Non tanto perché è naturale che sia così per il primo grande paese europeo colpito dal Covid-19, ma per le nuove lenti con le quali la pandemia ci costringe a valutare lo “stato di salute” del nostro Sistema Sanitario Nazionale (SSN).
È soprattutto in Italia che la pandemia ha riportato alla luce le criticità legate alle scelte operate negli ultimi anni come chiaramente messo in evidenza di recente dalla Corte dei Conti che, numeri alla mano, ha documentato la graduale riduzione della spesa pubblica per la sanità, le carenze di personale, il ridimensionamento dell’offerta dei servizi ospedalieri al quale non ha corrisposto un rafforzamento adeguato dell’assistenza territoriale, e il rallentamento degli investimenti in infrastrutture (Corte dei Conti, 2020). Politiche di contenimento della spesa che, come vedremo, hanno avuto effetti asimmetrici sui diversi sistemi regionali, evidenziando divari nelle dotazioni sanitarie (strutture e personale) e nell’offerta di servizi a sfavore delle regioni meridionali che sono emerse, nonostante casi di eccellenza, nel corso della seconda ondata della Pandemia.
Il contenimento della spesa per la sanità “pagato” dalle regioni in piano di rientro
In Italia la spesa sanitaria pro capite è passata da 1.893 a 1.746 euro (a prezzi costanti 2010) dal 2009 al 2018. Una riduzione media annua di 8 decimi di punto, superiore a quella registrata in altri paesi con difficoltà significative nei conti pubblici (-6 decimi in Spagna, -7 decimi in Portogallo) e in netta controtendenza rispetto a Francia e Germania (+2% e +2,2 in media annua negli stessi anni). Secondo le stime dell’OCSE, la spesa media per cittadino è in Germania doppia e in Francia superiore del 60% rispetto all’Italia (dato aggiornato al 2018).
La riduzione delle risorse pubbliche allocate alla salute di ogni cittadino italiano è stata la conseguenza di una serie di misure di contenimento della spesa che hanno interessato tutti i Servizi Sanitari Regionali (SSR) ma con vincoli finanziari molto più stringenti per le Regioni sottoposte a piani di rientro (gli accordi tra lo Stato e le Regioni con disavanzi di una certa entità nei conti della sanità).
Dalla Tabella 1 risulta che il tasso di crescita della spesa corrente complessiva si è ridotto dal +6,8% in media tra il 2003 e il 2005 al +2,8% tra il 2006 e il 2010, azzerandosi negli anni del risanamento dei conti pubblici (2011-15), per poi tornare solo al +1,4% nel triennio successivo. Le Regioni in piano di rientro che inizialmente mostravano una crescita più rapida delle altre si sono collocate su tassi di crescita più contenuti a partire dal 2006, e negativi nel periodo 2011-15.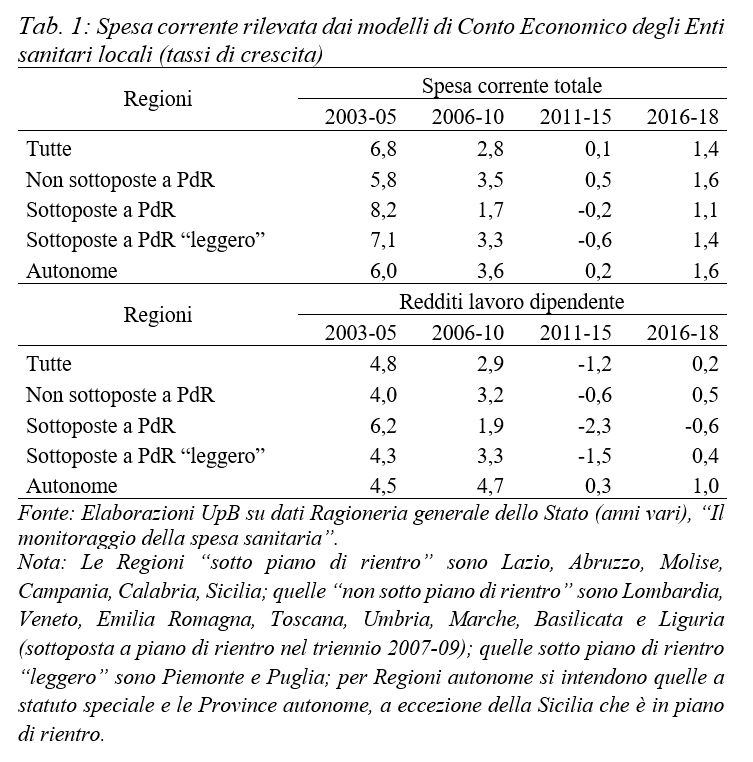
Il personale (che rappresenta circa il 30% della spesa corrente complessiva) è una delle voci di spesa che ha contribuito maggiormente alla razionalizzazione dei costi e alla riduzione dei disavanzi regionali. I redditi da lavoro dipendente nelle Regioni sottoposte a piani di rientro standard, in particolare, si sono ridotti ad un ritmo quattro volte superiore (-2,3% contro -0,6%) rispetto agli altri SSR tra il 2011 e il 2015. Una contrazione continuata nel triennio successivo mentre l’altro gruppo di Regioni recuperava terreno (-0,6% contro 0,5%).
Le misure di contenimento delle assunzioni hanno interessato anche le altre Regioni determinando una forte contrazione del personale a tempo indeterminato in tutto il SSN.
Tra il 2012 e il 2017 il personale (sanitario, tecnico, professionale e amministrativo) dipendente a tempo indeterminato del SSN ha subìto una flessione di oltre 26mila unità (-4%). Nello stesso periodo, il ricorso a forme di impiego flessibile (+11.500 unità) è stato evidentemente insufficiente a compensare questo calo.
Il ridimensionamento degli organici ha assunto caratteristiche e dimensioni diverse tra Regioni in piano di rientro e non. Nelle prime il personale a tempo indeterminato ha subito una contrazione maggiore (-7,6% contro -2,4%) e il ricorso al tempo determinato è stato relativamente più intenso. In Campania entrambi i fenomeni si sono manifestati con particolare intensità.
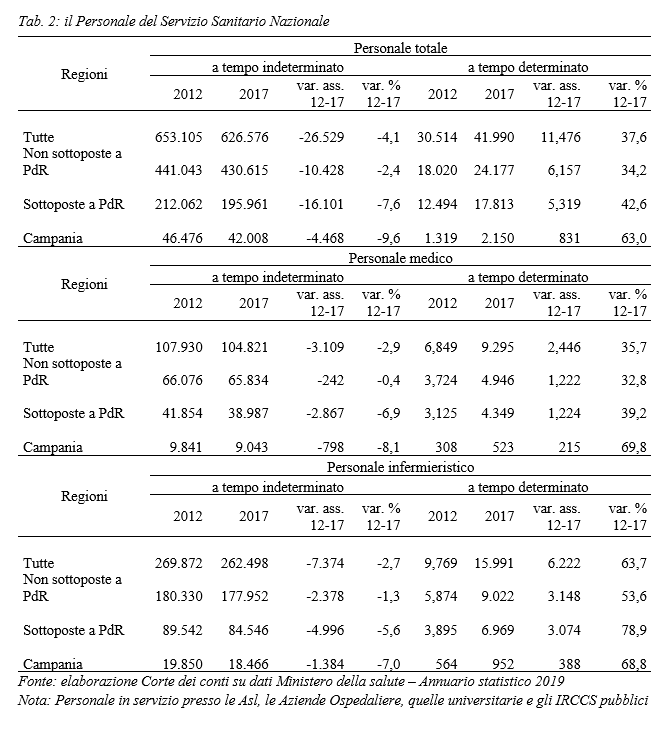
Per il personale medico ed infermieristico le perdite di organico a tempo indeterminato si sono concentrate nelle Regioni sottoposte a piani di rientro. A livello nazionale il personale medico si è ridotto di oltre 3.100 unità (-2,9%), mentre l’infermieristico di poco meno di 7.400 (-2,7%) con incrementi delle unità a tempo determinato in entrambi i casi in crescita (circa +2.450 medici e +6.200 infermieri). La flessione dei medici ha riguardato quasi esclusivamente le Regioni sottoposte a piano di rientro (-2.867 unità, -6,9%). In Campania tale riduzione è stata particolarmente intensa (-8,1%), con una perdita di circa 800 medici a tempo indeterminato. Soprattutto, nelle Regioni non in piano di rientro la crescita delle posizioni a tempo determinato ha più che compensato la flessione dei medici assunti a tempo indeterminato, al contrario di quanto avvenuto nelle Regioni sottoposte a piano che hanno registrato una perdita netta di medici in servizio di oltre il 50%.
Una dinamica simile ha interessato il personale infermieristico: nelle Regioni sottoposte a piano di rientro si sono concentrati i cali più ampi di assunti a tempo indeterminato (-5,6% a fronte del -1,3% nelle Regioni non in piano di rientro) e incrementi del lavoro flessibile insufficienti a compensare le carenze di organico. Anche nel caso del personale infermieristico, la flessione in Campania è stata più accentuata: -7%, pari a 1.384 unità a tempo indeterminato in meno rispetto al 2012.
I SSR sono diventati più efficienti, ma non più efficaci
Il controllo centrale sulla gestione dei SSR ha conseguito con successo l’obiettivo di risanamento dei conti. Il disavanzo delle Regioni sottoposte a piani di rientro (standard o leggeri) si è ridotto progressivamente da 4,7 miliardi circa nel 2006 (il 13,7% del finanziamento in quelle sotto piano di rientro standard e il 4,1 in quelle con piano leggero) a poco meno di 0,4 nel 2018 (lo 0,7% in entrambi i gruppi di Regioni). La Campania è passata da un disavanzo di circa 750 milioni di euro nel 2006 ad un avanzo di oltre 30 milioni di euro nel 2018 (e di oltre 38 nel 2019).
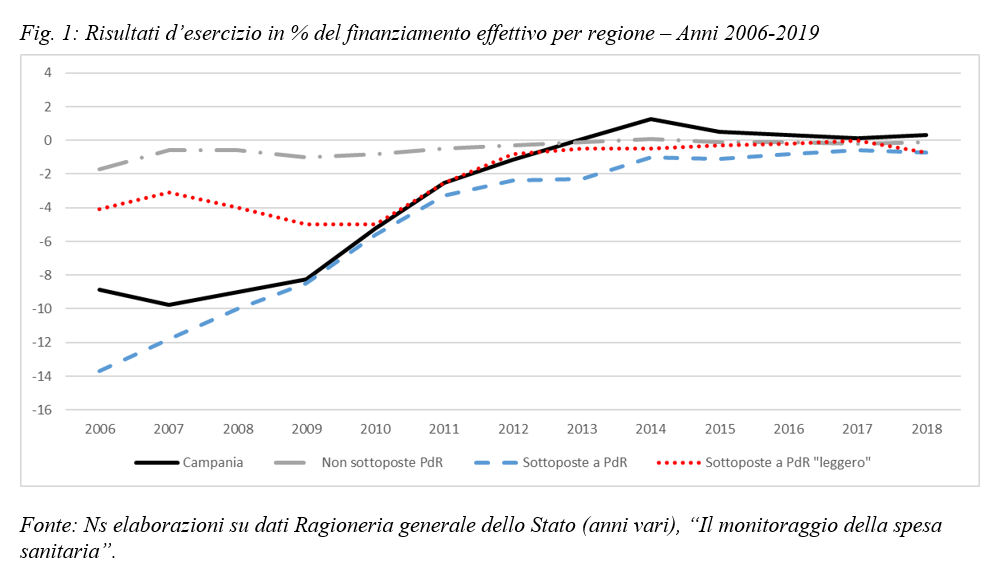
Come messo in evidenza dall’Ufficio Parlamentare di Bilancio a sole poche settimane dallo scoppio della pandemia, d’altra parte, la correzione degli squilibri economico-finanziari dei SSR è stata conseguita grazie ad un forte recupero di efficienza e di appropriatezza nell’utilizzo delle strutture ospedaliere senza che a ciò sia corrisposta una riorganizzazione nella direzione di una maggiore efficacia dell’organizzazione complessiva dell’offerta (upB, 2019).
L’aspetto problematico del processo di “deospedalizzazione” – comune ad altri SSN caratterizzati da analogo processo ma caratterizzati da standard superiori di posti letto – è che l’obiettivo di contenere la quota di risorse destinate all’assistenza ospedaliera avrebbe dovuto contemplare quello complementare di destinarne maggiori alla medicina territoriale, nell’ottica di una riorganizzazione complessiva dell’offerta sanitaria. Ma su quest’ultimo fronte, come dimostrato da molti indicatori sull’assistenza territoriale, i risultati sono davvero poco soddisfacenti. Soprattutto al Sud, che già partiva da livelli più contenuti di servizi di assistenza territoriale, la netta riduzione della assistenza ospedaliera operata per massimizzare i risparmi immediati non è andata di pari passo con il rafforzamento dei servizi alternativi all’ospedale.
I divari Nord-Sud restano ampi: va colta l’occasione della “nuova” Europa per colmarli
Il divario territoriale di offerta di servizi sanitari essenziali che si osserva in Italia rende il nostro SSN tra i più diseguali di Europa (Rapporto SVIMEZ 2020). Diversi indicatori dimostrano che le differenze di salute osservate nel nostro Paese emergono dalla combinazione di aspetti sociali e territoriali. Basti qui ricordare i gap regionali nella speranza di vita per genere e livello di istruzione (proxy della condizione sociale) di fonte ISTAT: l’aspettativa di vita alla nascita in Italia oscilla tra gli 86 e gli 84,5 anni per le donne secondo il livello di istruzione e tra gli 82,3 e i 79,2 anni per gli uomini, ma il gap si amplifica tra gli individui di diversa provenienza sociale residenti di territori diversi. Ad esempio, il gap tra individui con basso livello di istruzione della Campania e quelli con alto livello di istruzione della Provincia autonoma di Bolzano arriva a 4 anni per le donne e a 6,1 anni per gli uomini.
I persistenti divari territoriali nell’offerta di servizi sanitari sono evidenti nei punteggi LEA che, nell’ambito dell’architettura del SSN, rappresentano i Livelli Essenziali di Assistenza che devono essere garantiti in tutti i territori sulla base della Costituzione e per i quali lo Stato deve garantire il finanziamento integrale. Il 2018, l’ultimo anno per il quale sono disponibili i risultati, è anche il primo anno in cui tutte le regioni monitorate risultano adempienti, raggiungendo il punteggio minimo di 160. Ma nonostante questi progressi, la distanza tra le regioni del Sud e quelle del Centro-Nord risulta ancora marcata, oscillando tra valori massimi di 222 punti del Veneto e 221 dell’Emilia Romagna e i minimi di 170 di Campania e Sicilia e di appena 161 della Calabria.
La Fig. 2 mette in relazione la spesa sanitaria pubblica pro capite con i punteggi LEA ottenuti dalle regioni. Per quanto la figura mostri dati grezzi, non condizionati rispetto a variabili che impattano sulla spesa (ricordiamo che i sistemi sanitari regionali risultano eterogenei sotto il profilo delle caratteristiche sociodemografiche della popolazione assistita), emerge una non sorprendente relazione positiva tra spesa e punteggi LEA: a dire che se si vogliono migliorare le performance è necessario (in media) spendere di più. Una ulteriore questione cruciale è però: perché la Campania ottiene risultati migliori rispetto alla Calabria a parità di spesa? Perché il Veneto ha performance migliori della Puglia, della Basilicata e del Lazio a parità di spesa?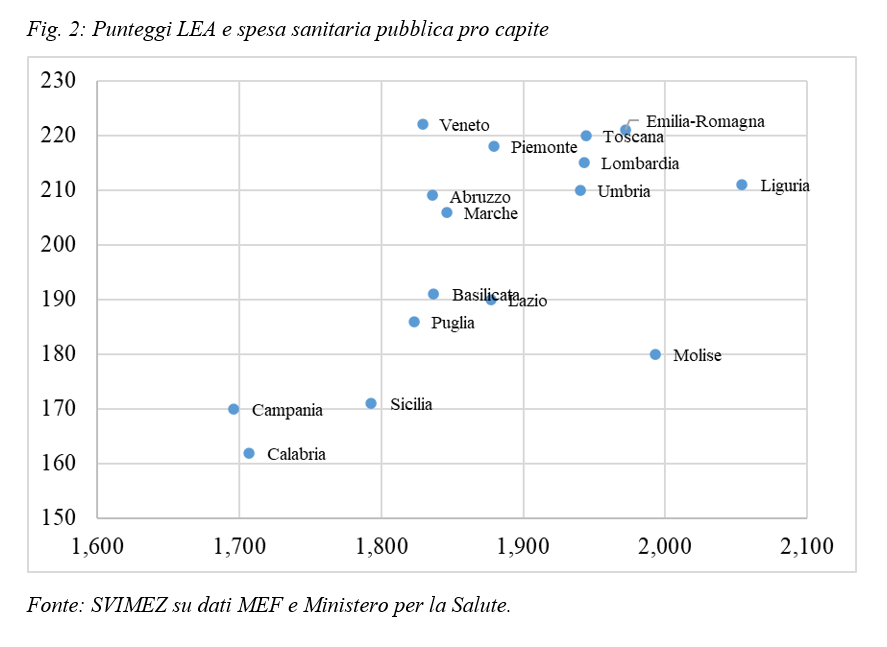
È anche a questo tipo di domande che si deve provare a dare risposta se si vogliono migliorare davvero le cose per i cittadini innalzando la qualità dei servizi sanitari offerti localmente per porre un freno al fenomeno delle migrazioni sanitarie la cui direzione (da Sud a Nord) è forse il più chiaro segnale dei ritardi da colmare nelle regioni meridionali.
Il grafico riportato di seguito mostra il confronto fra indice di fuga e indice di attrazione dei SSR (relativo all’attività per acuti in regime ordinario erogata nell’anno 2018). L’indice di fuga quantifica la propensione della popolazione ad allontanarsi dalla propria Regione per usufruire delle prestazioni richieste. L’indice di attrazione, al contrario, misura la capacità di una Regione di attirare pazienti da altre Regioni. Entrambi gli indicatori sono proxy della qualità (reale o percepita) dell’assistenza sanitaria erogata in una data regione: un elevato indice di fuga è correlato a carenze dell’offerta assistenziale, mentre un elevato indice di attrazione alla presenza di centri di eccellenza per particolari patologie, o più in generale ad una assistenza sanitaria ritenuta qualitativamente migliore (ad esempio, in termini di efficacia, di tempi di attesa, etc.). Al netto dei fenomeni di “mobilità di confine” che interessano (in entrata e in uscita) le regioni Molise e Basilicata per motivazioni di prossimità che esulano dalla qualità dei servizi offerti in regioni vicine, Lombardia, Toscana e Emilia Romagna sono le regioni più attrattive, la Calabria è la regione dalla quale si “fugge” di più.
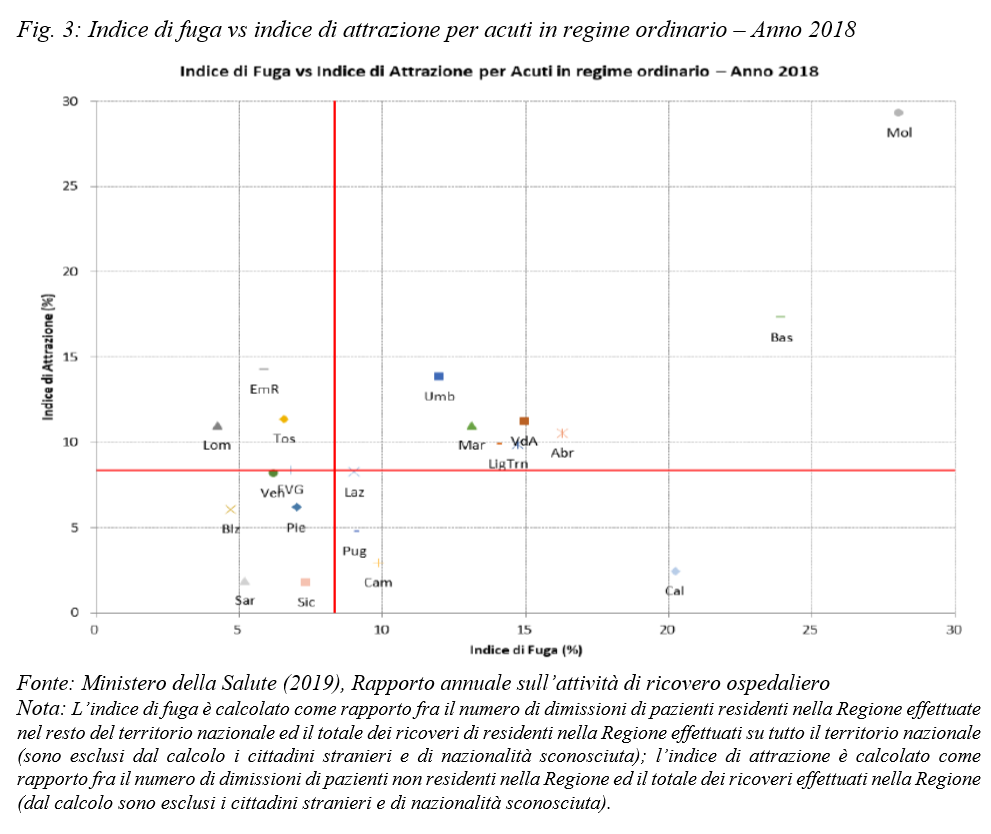
Il disinvestimento nazionale sulla sanità pubblica se non ha amplificato ha, quanto meno, lasciato inalterati gli storici divari tra Nord e Sud del Paese. La svolta che la pandemia ha impresso alle politiche pubbliche portando l’Europa ad accantonare (temporaneamente…) il mito dell’austerità ci offre l’opportunità irrinunciabile di tornare ad investire nella sanità pubblica con l’obiettivo primario di sanare le differenze nella qualità dei servizi offerti nelle diverse aree del Paese. Rafforzando i presidi territoriali socio-sanitari per costruire una rete di assistenza diffusa e più prossima ai cittadini, investendo nelle strutture ospedaliere, potenziando gli organici, promuovendo la ricerca in campo medico e favorendo l’ammodernamento tecnologico e digitale del sistema sanitario. Mirando ad avere un SSN più pronto a far fronte alle emergenze e che garantisca pari dignità di accesso su tutto il territorio nazionale a un diritto di cittadinanza fondamentale.



